診療方針
当院での、病状の把握や病気の診断、検査・治療に対する考え方を紹介いたします。
もくじ
- 発熱について
注意しなくてはいけない発熱
慌てなくともいい発熱 - 風邪について
風邪ってなあに?
風邪ウイルスと細菌
風邪と抗生剤 - 根本療法と対症療法
癌の治療
風邪の治療 - 迅速検査について(インフルエンザなど)
- 緩和医療
「痛む」ということ
癌による「痛み」の種類
「緩和医療」ということ - 糖尿病
糖尿病の治療について~お薬編~
糖尿病の治療について~食事療法編~
糖尿病の治療について~運動療法編~ - 舌下免疫療法
花粉症の治療
最近登場の舌下免疫療法
舌下免疫療法のポイント - 睡眠時無呼吸症候群(SAS) 検査と治療
SASの主な症状
SASの原因としくみ
SASの診断のための検査
AHIによるSASの分類
CPAP(シーパップ)療法
SASに関する診療費について
さあ、はじめましょう!
発熱について
脇の下で測った体温で37.5℃以上を発熱とし、37.9℃までは微熱、39℃以上を高熱とみなします。
「熱が出た」ことは、本人にとっても周囲にとっても大きな問題です。子どもであれ、大人であれ、何らかの「異変」が体の中で起きている証拠です。
ただし、注意しなくてはいけない場合と、注意しなくていいわけではありませんが、慌てなくともいい場合の二つがあります。
注意しなくてはいけない発熱
高齢者肺炎
ご高齢の方の発熱の場合には、当院では血液検査、胸部レントゲン検査を、症状の有る無しに関わらず行わせていただきます。
ご高齢の方、取りあえずここでは70歳以上とさせていただきますが、この年代では、どんな病気にせよ、典型的な症状が出ることの方が珍しいのです。
普通、「肺炎」と云えば、「咳が止まらない」、「胸が痛い」といった症状を伴うものですが、お年寄りでは「なんとなく元気がなくなった」、「食欲が落ちた」のみだったりすることがあります。それでも、レントゲンを撮ると、しっかり肺炎が見つかったりします。
ご高齢者の肺炎は、「誤嚥性肺炎」とよばれるものがほとんどです。食べ物や唾液がむせて(=誤嚥)、気管から肺へ流れ落ちる場合に起こりますが、「むせる」、「咳込む」などの誤嚥の兆しがなくても起きる可能性は高い。眠っている間や、知らないうちに唾液を飲み込むことによると云われています(不顕性誤嚥)。特に、脳卒中を起こしたことがある方は要注意です。最近では、口腔ケアの重要性が叫ばれております。
生後3ヶ月未満の赤ちゃん
産まれたばかりの赤ちゃんには、お母さんのおなかの中にいた時に、お母さんからもらった免疫があります(受動免疫)。自分の免疫はまだ出来ていませんが、受動免疫のおかげで、ウイルスや細菌に対する抵抗力は備わっているのです。6ヶ月前後から受動免疫はなくなってくると云われており、その頃から赤ちゃんが風邪をひく機会が多くなってきます。突発性発疹にかかるのもこの頃からです。
言い換えますと、受動免疫があるうちは「風邪をひきにくい」のです。もちろん、お母さんも風邪をひくわけですから、赤ちゃんも一概に「ひかない」と云えるわけではありません。赤ちゃんだって風邪をひきます。ただし、赤ちゃんにも免疫をつくる力はありますので、ほとんどの場合はいずれ治ります。怖いのは、髄膜炎や脳炎、細菌が体の中を駆け巡る「敗血症」という病気です。
その場合は、まず熱が出ます。
産まれて3ヶ月に満たない赤ちゃんの発熱は要注意です。どこが痛いとか辛いとか、苦痛を口にすることが出来ない時期でもあり、熱を出さないのが普通なわけですから、熱を出すことそのものが異常事態です。
高齢者と、生後3ヶ月までの赤ちゃん。
微熱であれば注意しつつ見守り態勢、高熱となれば出来るだけ早くの医療機関受診をお考えください。
慌てなくともいい発熱
ご高齢と呼ぶにはまだ早い方、生後3ヶ月を過ぎたお子さん。
全例が絶対大丈夫と言い切れるわけではないものの、まず大丈夫です。39℃であろうが40℃であろうが、慌ててはいけません。熱が高いから、重い病気と決まるわけではないのです。
二つのポイント
熱が出るからには、必ず何かしらの理由があります。ウイルスや細菌が入り込んできて、やっつけるために体が闘っている。闘っているから熱が出るのです。
発熱の原因が、肺炎や脳炎や心臓の炎症など、治療が遅れれば命にかかわったり後遺症を残す病気でない限り、躍起にならなくても、熱はいずれ下がります(逆に、仮に脳炎であったとしたら、解熱剤で無理矢理熱を下げることには何のメリットもありません)。
大人でも子どもでも、高熱が出ている時にはまず、「呼びかけて反応するか、目つきがしっかりしているか」の二点を注意して見てあげてください。その二つがちゃんとしていれば、脳は大丈夫です。
夜中の急な発熱
不安になるお気持ちはわかります。でも、反応と目つきがちゃんとしていれば心配はありません。大変な思いをして、わざわざ救急外来を受診する必要もありません。
脱水予防として、水分(湯冷ましでもウーロン茶でもなんでもいいです)を少しずつ、回数に分けて飲ませましょう。気持ちがいいようでしたら、頭を冷やしてあげましょう(嫌がるようならしなくても可)。とにかく、休ませてあげることです。体の中で闘っているのですから、それでなくともエネルギーを消費しています。余計に体力を消耗するようなことは避けましょう。
「お風呂に入れてもいいですか?」は、よくあるご質問です。38℃前後の熱でだるそうでなければ、入れてあげてください。汗や垢は取ってあげた方がいいに決まっています。
解熱剤は、熱が辛いようであれば飲ませてあげてください。当院では、お子さんの発熱に対しては、「38.5℃以上で辛そうな時」を目安にしてもらっています。
ここで注意していただきたいこと
このページの後半部分、「慌てなくともいい発熱」は、日頃、発熱で受診した子どもさんのお母さんにお話ししていることです。診察室で、お子さんを診させてもらい、「命にかかわらず後遺症も残らない病気」と診断した上で、聞いてもらっていることです。
「(熱があっても)大丈夫」と判断したので、「大丈夫」とお伝えしています。あたり前のことですが、これが大切なことです。
診察していなくとも日頃のお子さんの状態、お母さんやご家族の様子を知っていれば、責任を持ったことが云えます。
ホームページ上でこんなことを申すのも矛盾しておりますが、診てもいないのに、知りもしない方に対して「大丈夫」と告げるのは、無責任な話、かもしれません。
以上のことは、あくまでも一般的な話としてお読みいただければと思います。
当院では、発熱で受診された子どもさんの保護者には、下図を印刷してお渡ししております。あまりに不安が強いお母さんには、夜中でも連絡がつく段取りを整えております。

風邪について
風邪ってなあに?
―「風邪」ってどんな病気ですか?―
幸いにして、患者さんからそのような質問をされたことはありません。もしされたとしたら、答えに困ることは明らかです。
1.「『くしゃみ、鼻水、咳、喉が痛い、熱が出る』、そんな症状が出る病気です」
2.「アデノウイルスや、ライノ、コロナ、RSなどの名前のウイルス感染で起きる病気です。バイ菌(=細菌)による感染症は風邪とは云いません」
3.「鼻や咽頭の、『上気道』に炎症が起きる病気です」
こんなところが、ざっと思い浮かびます。取りあえずは、こういった説明で取り繕い、その場をごまかそうとするでしょう。一般的な医学雑誌、教科書にも、似たような言葉が並べられています。
ところが。
1.「くしゃみや鼻水や咳は出ません。喉も痛くなくて、熱も高くありません。でも、昨日からだるくて寒気がして、これは風邪ではないのでしょうか?」
2.「バイ菌感染なら『風邪』とは呼んでいけない理由は、何かあるのでしょうか?」
3.「『上気道』だけに炎症があって、『下気道』に炎症がないことは、どのようにしてわかるのですか?」
そんな風に聞き返されたら、アウトです。的確な答えなど、出来る筈がありません。それほど「風邪」という言葉は、曖昧なものです。
そもそも、「風邪」は、病名ではありません。個人的には、「病名」とは原因がはっきりしている状態につけられる名称と考えています(この点については、異なるお考えの方も多いと思います。あくまで、僕個人の定義です)。
細菌感染による肺炎 → 細菌性肺炎
胃に癌が出来た場合 → 胃癌
など。
「風邪」は、くしゃみや鼻水、咳などの、いわゆる「風邪症状」が揃っている場合につけられます。「症状」をひとまとめにした場合を、「症候群」とよびますので、風邪の場合は「風邪症候群」が正式な診断名となります。とはいえ、風邪や症候群がどうのこうのは、医療者側の問題であって、患者さんには関係がない話でしょう。要は、早く治ればいいのです。
ただし、どこまでを風邪とよび、どこからが風邪でないかとなると、患者さんも大いに悩むところとなります。
「だるいだけなんです。風邪ではないのでしょうか」
そう思われるのも当然です。
本人が風邪と思っていれば、風邪でいいのではないか。
僕はそう考えています。いい加減に思われるかもしれませんね。でも、それでいいのです。100人の風邪の患者さんがいれば、100通りの風邪があっていい。
―「風邪」ってなあに?―
実は奥が深い問題です。
風邪ウイルスと細菌
小さい生き物を「微生物」とよびます。顕微鏡でなければ見ることが出来ません。ウイルスや細菌(=バイ菌)、真菌(=カビ)が代表的な微生物です。
いろいろな微生物
「発酵」という仕組みから、お酒を造ってくれる真菌の仲間の「酵母菌」や、納豆を造ってくれる細菌の一種の「納豆菌」など、人間の食生活に深く関わっている微生物がいます。
反面、病気をもたらす微生物もいます。
「病原微生物」。
人間の身体の中で、「感染症」とよばれるいろいろな病気の原因となります。
※ 人間の身体に微生物が入り込むことを「感染」とよびます。
ウイルス、細菌、真菌それぞれに、病原性を持つ病原微生物のグループが存在します。足が痒くなる「ミズムシ」は、真菌の一種の「白癬菌(はくせんきん)」が皮膚に繁殖して起こります。人間のためになる酵母菌のような真菌もいれば、迷惑な真菌もいるのです。しかし、菌は菌なりに生きています。
細菌にも、喉(のど)の炎症(扁桃炎・咽頭炎)の原因になるレンサ球菌や、肺炎を引き起こす肺炎球菌、マイコプラズマなど、多くの種類がいます。ブドウ球菌は、普通は皮膚に住みついていますが、皮膚に異変が起きると異常繁殖したり、あるいは、食中毒の原因になったりします。人間の体に住みついている菌を「常在菌(じょうざいきん)」とよびます。レンサ球菌も元々は口の中の常在菌で、異常繁殖したとき扁桃炎や咽頭炎となります。
細菌や真菌にたくさんの種類があるのは、人間に「日本人」や「イギリス人」などの「人種」があり、犬や猫にも「種族」があるのと同じことです。その種族によって、住みついている場所(皮膚、口の中、腸など)や感染症の種類など、菌それぞれの特徴があります。
ウイルスにも、いろいろな種族がいます。はしかの原因となる麻疹ウイルスや、水ぼうそうを起こす水痘・帯状疱疹ウイルス、おたふくかぜのムンプスウイルス。これらのウイルスにより起きる病気は「VPD」とよばれます(「予防接種」のページ参照)。ワクチンを打つことで免疫をつくってしまえば、感染しても罹らずに済むのです。
エイズウイルスは免疫をつくるリンパ球を破壊してしまうため、感染した人は免疫力がなくなってしまいます。普通なら罹る筈のない弱い毒性の菌に侵され(弱い菌に限って薬が効かないので厄介)、悪性腫瘍が出来やすくなります。
長い時間をかけて肝臓癌をつくってしまうのはC型肝炎ウイルスです。これらのウイルスは、血液を介して感染することが多いため、輸血の際は十分注意することと、一日も早いワクチンの開発が望まれます。
一般外来でよくみられる感染症
罹っても、体の中で免疫が出来れば自然に治ってしまう病気もあります。代表的な感染症が「風邪症候群」です。
下図赤色の、アデノウイルスやライノウイルス、コロナウイルス、RSウイルスは鼻水、咳、咽頭痛などの「普通の喉(のど)の風邪症状」を起こします。発熱はないか、あっても軽くで、3日から4日で治まっていきます。ただし、RSウイルスは生まれてすぐの赤ちゃんや未熟児に感染すると、重い呼吸障害が出ることがあり要注意です。
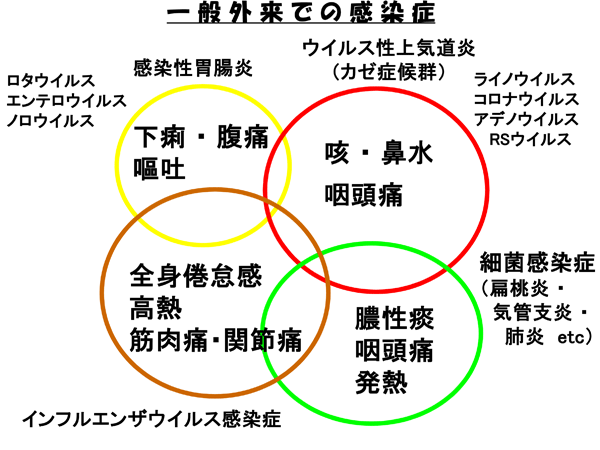
黄色のロタウイルス、エンテロウイルス、ノロウイルスは、嘔吐や下痢などの「おなかの風邪症状」を起こす感染性胃腸炎の原因となります。茶色が、高い熱が出てぐったりしてしまうインフルエンザウイルス感染症です。インフルエンザの症状は重いので別格に扱われますが、取りあえずこの3つが「風邪症候群」と考えられています。言い換えれば、風邪症候群のほとんどはウイルス感染によって起きるのです。
インフルエンザウイルスによる「インフルエンザ脳症」、ロタウイルスによる「脱水症」、「けいれん」などは、確かに怖い合併症です。しかし、脳症を早めに見つけるように注意すること、脱水症予防に水分補給を心がけることで、命にかかわるとんでもない事態に陥ることは少なくなってきました(「発熱について」参照)。
この3つは、基本的には自然に治るものとお考えください。
4つ目の緑は、風邪ウイルスによって弱った喉(のど)や気管に細菌が繁殖し、扁桃炎や咽頭炎、気管支炎、肺炎を起こした場合です(=二次感染)。耳の鼓膜に炎症を起こし、中耳炎となることもあります。扁桃炎・咽頭炎でも自分の免疫力で自然に治ることはありますが、必要であれば抗生剤を飲んでもらったり点滴で治療します。細菌性肺炎の場合は、抗生剤投与が必要になることがほとんどです。
※ 喉(のど)の炎症では、肥大した扁桃に炎症が起きている場合を扁桃炎(小児期ではほとんどが扁桃肥大症)、それ以外を咽頭炎とよびます。
風邪症候群と細菌感染によるこの4つが、みなさんがもっとも罹りやすい感染症です。当院のような「一般診療所」を受診される急性症状(発熱や咳、など)の患者さんには、一番多い病気でしょう。
大切なことは、この4つそれぞれが、症状だけでは区別しにくいこともあるということです。インフルエンザでおなかの風邪症状を起こしたり、また、インフルエンザに罹っていながら細菌感染を起こしていることもあります。
何がどうなっているのか、診ただけではわかりにくいケースも、割と多いのです。
ウイルス感染から細菌感染へ
下図に、風邪症候群から細菌感染への流れを示しました。
風邪症候群やインフルエンザでは、まずほとんどが自然に治癒します。運が悪いと「ウイルス性髄膜炎」や「インフルエンザ脳症」になることもあります(頻度は少ない)。
二次感染を起こすと、「風邪は治ったが扁桃炎になっている」ことになります。症状は続いているので、患者さんには「風邪が治っている」自覚はありません。この場合も、風邪なのか扁桃炎なのか曖昧なことがよくあります。診ただけでわからない場合は、インフルエンザや溶連菌(レンサ球菌の一種)などの迅速検査、血液検査やレントゲン検査を行います。
怖いのは、患者さんの数は少ないにしても、肺炎や髄膜炎・脳炎、敗血症(細菌が血液の流れに乗って全身を駆け巡っている状態)などの「風邪がこじれた」状態です。そうなっていないか、なりそうでないかを見極めることが、実は一番大切なことなのです。
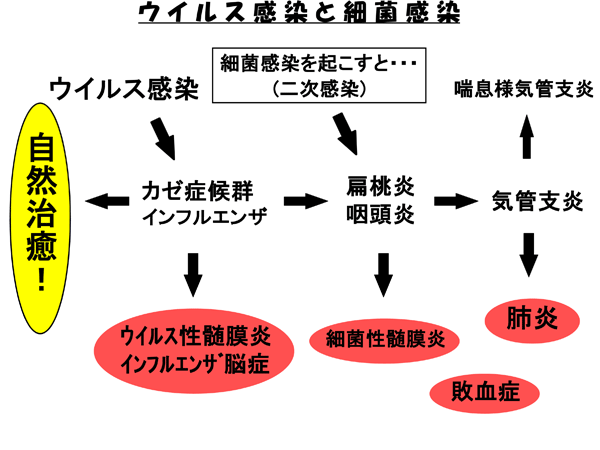
つまりは。
急性の風邪症状で受診される患者さんのほとんどは、風邪や扁桃炎・咽頭炎であり、特別な治療をしなくても「治る」ケースです。咳がひどければ去痰剤、熱が高くて辛ければ解熱剤を服用してもらいます。
一見すると単なる風邪症状の中に潜む、肺炎や髄膜炎などの「こじれた」患者さんを見つけ出すこと、「こじれそうな」患者さんをこじらせないことが重要なポイントとなります。
当院では、常にそれを念頭に置き診療しております。
風邪と抗生剤
―風邪は万病のもと―
昔から言い伝えられている言葉です。
風邪をきっかけにして起きる病気があることや、初期症状が風邪に似ている病気を意味しています。よく言う「風邪がこじれて・・・」は、前者を指すのでしょう。
例えば、細菌性肺炎。
風邪症状が日増しに悪化するような場合は、要注意です。はじめから肺炎だったのが、比較的症状が軽かったりすると風邪と診断していたりすることもあります(=誤診)。
こういった誤診を防ぎたいために、風邪症状が出現した初期から抗生剤を投与する考え方もあります。
風邪の診断にいろいろあっていいように、治療方針も千差万別でもいいのでしょう。
しかし。
風邪と診断したならば、当院では抗生剤の処方は行いません。
そもそも、風邪のほとんどはウイルス感染です。細菌を抑え込むための抗生剤処方は、風邪に対しては無意味です。免疫がつき風邪ウイルスを封じれば、抗生剤を使わなくとも、風邪は自然に治ります。
無意味なばかりではありません。やみくもな抗生剤投与は、抗生剤に抵抗力を持つ菌を増やすと云われています(=耐性菌)。以前より、入院中の患者さんで問題になっていました。最近、外来受診の患者さんにも増えているという報告が目立っています。
抗生剤に限ったことではありません。
薬剤全般に云えることとして、(薬は)使わずに済むのならば、使わないに越したことはないのです。
必要と判断すれば、もちろん使います。必要でないと判断すれば、使いません。
安心を得るためだけの安易な抗生剤投与は、慎むべきと考えます。
次へ→根本療法と対症療法
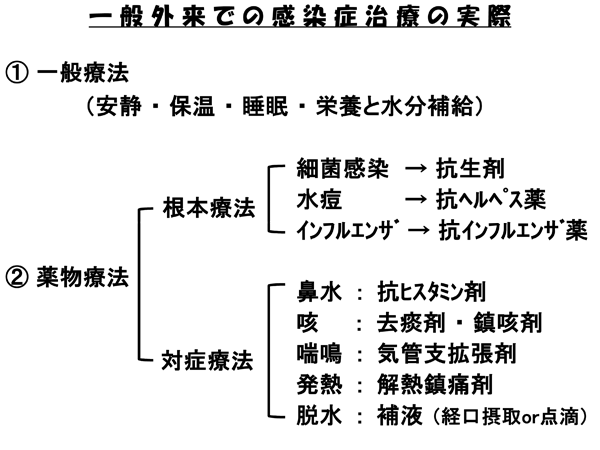
根本療法と対症療法
病気には、必ず「原因」があります。原因があるから、病気が起きます。
病気にはまた、「症状」があります。症状は、病気により決まっていることがほとんどです。違う病気でも、同じ症状が出ることもあります。
病気の治療には、原因に対しての「根本療法」と、症状に対しての「対症療法」の二通りがあります。
根本療法にて原因を取り除けば、病気は「治った」ことになります。当然、症状も消え去ります。原因に対する治療こそ、病気に対して最も適切な対処法と云えるでしょう。もっとも、医学が発達した現在でも、原因がわからない病気があります。原因がわかっても、治療法がない病気もあります。
癌の治療
癌は、遺伝子の異常によって起きる病気です。「癌遺伝子」が目覚めた細胞が「癌細胞」となり、普通の細胞とは比較にならないスピードで増え続け、体をむしばむのです。癌遺伝子だけをなくそうとする治療法も考えられてはおりますが、まだまだ研究段階です。
癌に対しては、手術や抗がん剤、放射線による根本療法が、今も主流です。
しかし、治療法は格段に進歩しており、以前に比べ、「癌が治る」率は高くなっています。「癌=死ぬ病気」というイメージは、過去のものと云っていいと思います。
とはいえ。
難しいケースが多いのも事実です。うまくいったとしても、治療をしてすぐに治るとは限りません。治療の副作用で、症状がひどくなる、新たな症状に悩まされることもあります。
そんなときこそ、症状を取り除く対症療法が重要となります。
痛みや熱に対しての解熱鎮痛剤、咳止め、吐き気止め、など。
原因が何であれ、取りあえず苦痛を取り除くためのお薬や治療法は、根本療法と同じくらい大切なことです。
風邪の治療
風邪症候群では、原因となるウイルスは我々の身体の免疫力で自然消滅しますので、根本療法は必要ありません。実際、普通の風邪のウイルス(アデノウイルスなど)に対するお薬はなく、咳や鼻水、熱などに対するお薬、対症療法で治療することになります。
「風邪薬=風邪を治す薬」と思っていらっしゃる方が時におられますが、大きな間違いです。風邪薬を飲んだ後に風邪が治ることが多いため、お薬でよくなったように感じるだけ、錯覚です。
風邪薬には、「風邪の症状をやわらげる力」しかありません。でも、それで十分なのです。風邪は、とにかく自然に治るのですから。
同じ風邪症候群でも、症状が重いインフルエンザウイルス感染症では、抗インフルエンザ薬(タミフル、リレンザなど)というウイルスを攻撃するお薬があります。これはまさしく、根本療法です。
2009年シーズンの新型インフルエンザ騒動のときは、重症化を防ぐということでよく使われ、日本ではこれらのお薬のおかげでインフルエンザによる死亡率が外国に比べ低くてすんだ、と云われています。
インフルエンザも、脳症や肺炎を併発しない限り自然に治る病気です。抗インフルエンザ薬を使ったから治ったのかどうかの判断は、実は中々に難しいのです。タミフルやリレンザの効果というのではなく、十分な対症療法が施された結果重症化が防げたのではないか、と考えられなくもありません。
今の日本には、インフルエンザならば即タミフル(あるいはリレンザ)、という風潮があります。一方で、抗インフルエンザ薬による耐性ウイルス(お薬が効かないウイルス)の増加も懸念されています。
当院では、2009年シーズンの新型インフルエンザに対しては、重症化が心配とされる喘息をお持ちのお子さん、ご高齢者には、タミフル投与を行いましたが、小児喘息でないお子さんや重症化しそうにないケースには対症療法のみを行い、タミフルは投与しませんでした。幸いにして、重症化した方はいらっしゃいませんでした。
ともかくも。
根本療法と対症療法のバランスの取れた治療を心がけたいものです。
そして、患者さんには。
今、受けている治療が、根本療法・対症療法のどちらなのかを知っておいていただきたいと思います。
当院での感染症治療の際は患者さんに下図を見ていただき、薬物療法を根本療法と対症療法に分けた説明を聴いてもらっております。一般療法は、体力や免疫力をつけウイルスや細菌を打ち負かすことが目的ですから、広い意味では根本療法に入るかもしれません。
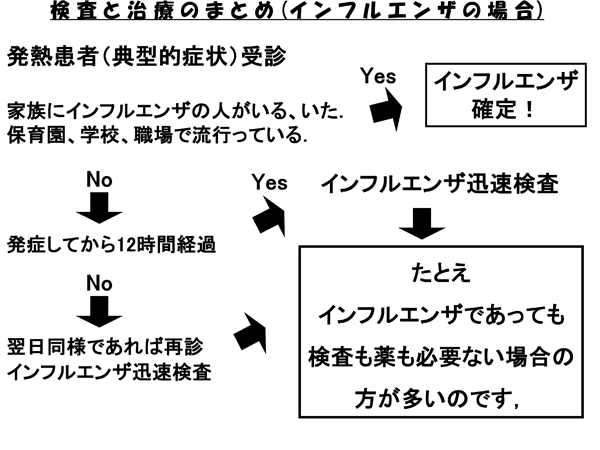
迅速検査について(インフルエンザなど)
インフルエンザウイルス感染症(以下、インフルエンザ)に罹っているかどうかがすぐにわかる迅速検査が開発されてから、外来診療は楽になりました。
インフルエンザでは、高熱、だるさが主な症状です。
高熱とだるさを症状とする病気は他にもたくさんあるため、症状だけでインフルエンザと断定することは割と難しいのです。採血をして抗体検査を行い、測定値が高ければ感染した証拠とはなるものの、結果が出るまでは1週間近くかかり、結果の解釈が曖昧なことも多々ありました。
シロかクロか、その場ですぐわかる方法があればどんなに便利だろう。そう思っていたところに登場したのが迅速検査です。鼻やのどの奥を綿棒でこすります(鼻水を使う方法もあります)。陽性であれば罹っている、陰性ならば罹っていない。結果は10~15分ほどで出ます。診断する側としては、ごちゃごちゃ考える必要はなくなりました。陽性に出てくれれば、「はい、インフルエンザね。お薬を出しましょう」で一件落着。
ちょっと待った。
本当にそんなものでいいのでしょうか。
インフルエンザのシーズン中であればなおさら、当院では、「発熱→迅速検査」というお定まりのパターン対応はいたしておりません。
家族やクラスで、既に(インフルエンザに)罹った人がいる、(インフルエンザが)流行っている、という状況であれば、わざわざ検査をしなくともいいのです。
検査を行うのは、あくまで迷った時のみ。
周りに誰も罹っている人がいないのに、やたらと熱が高くだるい、その集団での感染者第一号である可能性がある場合です。
そもそも、インフルエンザは迅速検査をしなければ診断がつけられない病気ではありません。
「発熱→迅速検査」という杓子定規な対応をしている医療機関があまりにも多いため、患者さん側に「検査をしなければいけない」誤解が生じているのでしょう。
「学校の先生から病院で検査してもらってくるように云われた」
「検査で陰性でなければ教室に入るなと云われた」
ここ数年、そんな狂気じみたお話を聞かされる機会が増えております。新型インフルエンザ騒動の後はなおさらです。
もう一度繰り返します。
当院では、必要のない無駄な検査は行いません。
これは、インフルエンザに限らず、溶連菌感染症、アデノウイルス感染症など、迅速検査全てに共通することです。
なお、インフルエンザ迅速検査では、検査のタイミングが結果に大きく影響します。発症12時間以内の検査は、罹っていても陰性に出ることが多くあります。
当院では、原則として下図のフローチャートで対応しております。
緩和医療
「痛む」ということ
「いずれ治るのだから、この程度のことは我慢して・・・」
「手術の後だから痛いのはあたり前・・・」
このような言葉を、何の気なしに患者さんに投げかける医療者は、割と多いものです。
―さほどの苦痛でないのなら、我慢してあたりまえ―
それはそうかもしれません。
たいしたことでもないのに、(患者の)訴えにいちいち振りまわされていてはたまらない。
正直なところ、そういう想いが医療者にはあります。
そこなんです。
「たいしたことではない」と、誰が判断するのか。
いずれ治るのだから、たいしたことではないと思うのは「あなた」であって、今痛みを感じている患者ではありません。
そもそも、痛みを感じていない「あなた」が、人の痛みを評価することがおかしい。
これが赤ちゃんや子ども、老人や末期の癌の患者さんだったりすると話は変わってきます。
「こんなにつらそうなのに、なんてことなのまったく・・・」
「これで『我慢しろ』だなんて、とんでもない!」
弱い立場の人が苦しんでいれば、なんとかしようと思うのは当然でしょう。
癌や命にかかわる病気であると、出来る限り苦痛をなくすことを誰もが考えます。
医療者であろうとなかろうと、患者さんの家族であればなおさらです。
癌による「痛み」の種類
癌の患者さん、特に「末期」と判断される場合に感じる痛みは、次の4種類に分類されています。
①身体的な痛み ②心理的な痛み ③社会的な痛み ④霊的な痛み
身体的な痛み
まさしく、「からだ」のどこかが「痛い」と感じる痛みです。癌により直接的に起きる痛みと、それ以外の合併症(もともとの病気に併発して起きる病気)、医療行為による痛み(採血や点滴など)があります。
直接的に起きる痛みとは、癌があるために起きる痛み全般のことを指します。モルヒネやオピオイドと呼ばれる麻薬系の痛み止めを定期的に服用していただくことで、痛みは和らぎます。「麻薬」というと、なんだかとてつもなく恐ろしい薬、廃人にでもなってしまうと思っている方もおりますが(医師の中にも、そんな時代遅れの方が時々いるから困ったものです)、そのようなことはありません。使い方をよくわかっている医師や薬剤師の指導のもと、きちんと定期的に服用していただければ、禁断症状が出るようなことは絶対にありません。こういったことは、医療者側がもっと積極的に患者さん側にPRしていかねばならないことでしょう。
ただし、モルヒネも万能薬というわけではなく、モルヒネが効かないタイプの痛みもあります。癌が直接神経を刺激して起きる「ビリビリ」、「キリキリ」という電気が走るような痛みには、効果が弱いものです。
心理的な痛み
癌にかかったことでの不安や恐怖、焦り、苛立ち、孤独感、疎外感などから起きる痛みです。不眠やイライラする、怒りっぽくなる、気分が落ち込む、などの精神症状を伴うようになります。
安定剤や睡眠剤を服用していただくことも有効な手段ですが、薬だけに頼るというより、患者さんが何故不安や恐怖を抱くのか、じっくりお話を伺うことからはじめるべきでしょう。
緩和ケア病棟(緩和医療専門の病棟)がある病院ですと、専門の臨床心理士がいらっしゃることもあり、お話だけで症状が改善することが多くあります。
病院の勤務医にせよ開業医にせよ、忙しさにかまけ、「聴く時間」を面倒がる傾向があります。結果的に(医師の方が)薬に頼ろうとする。反省すべき点です。
社会的な痛み
病気のせいで会社を休んでいれば、同僚や上司に迷惑をかけるのではないか、クビになるのではないか。家族の生活はどうなる、子どもの学資はどうしよう。自分がいなくなった後、遺産相続で家族関係がこじれるのが怖い。
社会や家庭とのつながりが密接な生活を送ってきた方ほど、強く感じる痛みです。
実際には、心理的な痛みとオーバーラップする部分が多々あり、どちらに属するのか明確でない場合もあります。必ずしもきっちり分けなければならない、というわけではありません。
問題が医療費や生活費という経済的な部分に関することであれば、医療ソーシャルワーカー(MSW)という職種の方々が対応します。高額医療助成制度やその他の保障制度に精通されておりますので、役に立つ情報を提供していただけます。
職場との関係ということになりますと、微妙な問題が含まれてくるため、慎重な対応が必要です。患者さん本人だけではままならないことが多くなります。家族や医療者が十分な連携関係を築くことが大切と考えます。
霊的な痛み
死んだ後はどうなるのか、逆に、前世はどうだったのかと、日常とは離れたところから生じる苦痛です。ひと頃流行りました、「スピリチュアル・ケア」といったことと相通ずるものかもしれません。
個人的には、これまでの関わりは全くありませんでした。とはいえ、興味がなかったから気づかなかっただけのこと、患者さんの中には、この類の痛みに苦しんでおられた方も、もしかしたらいらっしゃったかもしれません。
難しい領域とも思います。
数は少ないにしても、ホスピスや緩和ケア病棟に教会を設置しているところもあると聞いています。「霊的・・・」などと聞くと、得体の知れない超常現象を連想しがちですが、末期の患者さんの「祈り」には、あたりまえに生きていられる僕たちには想像できないほどの「癒し」があるのかもしれません。
「緩和医療」ということ
「規制緩和」、「法緩和」。「緩和」という言葉には、文字通り「ゆるやかにする(緩)、なごやかにする(和)」といった意味があります。
「緩和医療」となれば、緩和する対象は患者さんの痛みであり苦痛です。
患者さんが苦痛を感じるほとんどの場合は、癌末期と捉えられてきたため、これまでの緩和医療は「終末期医療(※注参照)」と同じように考えられてきました。
終末期医療に、緩和医療はなくてはならないものです。しかし、緩和医療そのものが終末期医療ではありません。最近では、終末期以前にも、癌が発症した初期から緩和医療が導入されはじめてきています。
癌以外の病気でも同様です。
風邪で寝込んでいる人も、たとえ(すぐに治るであろう)風邪でも熱があれば辛いのです。虫垂炎(俗に言う「モウチョウ」)の手術の後、おそらく翌日には消えてしまう痛みであろうとも、痛んでいるその時は痛いのです。
緩和されなければいけません。
真夜中にお子さんが高熱を出し、このままどうなってしまうのだろうと不安に陥るお母さんも。紛れもなく、緩和医療の対象となります。
病気だけに限らない。
こんな時代です。
こんな大震災が起きた後だからこそ、社会全体が緩和されなければならないのです。
※ 注
終末期医療(ターミナルケア):
末期癌などに罹患した患者さんに対する医療のこと。
ターミナル(Terminal)は終末という意味。
延命を目的とするものではなく、身体的苦痛や精神的苦痛を軽減することによって、人生の質(QOL)を向上することに主眼が置かれ、精神的側面を重視した総合的な措置がとられる。
ターミナルケアを専門に行う施設は、ホスピス(Hospice)とも呼ばれる。
糖尿病
糖尿病の治療について~お薬編~
糖尿病には、膵臓からの「インスリン」というホルモンが全く出ないタイプの「1型糖尿病」と、出ることは出ていますが他の血糖値を上げる働きを持つホルモンに比べて量が少なめ(=相対的インスリン不足)、あるいは、通常よりも多く出ているにも関わらず効果が弱い(=インスリン抵抗性)「2型糖尿病」に分類されています。
1型糖尿病
インスリンが出ないという緊急的な状況ですので、診断が確定しましたら、早急にインスリン注射による治療が必要になります。手遅れになれば、生命に危険が及びます。もたもたしてはいられません。1型糖尿病が疑われた時点で、糖尿病専門医のいらっしゃる病院へ「入院にての治療」をお願いすることとなります。
治療に使われるインスリン製剤は、昔は薬が入った瓶(=バイアル)のゴム製の蓋に注射器を刺し、主治医から指定された量を吸い取り自分の体に注射するスタイルでした。中々面倒で、目がお悪い方は苦労されておりました。最近は随分と便利になり、ペン型タイプが主流になっております。目盛を合わせるだけで量の調節はOKです。針は注射の度に新しいのを付け替えますが、慣れてしまえば難しい作業ではありません。
インスリン製剤には、注射して効果が表れ、持続する時間により、「超速攻型」、「速効型」、「中間型」、「混合型」、「持効型」という種類があります。超速攻型や速効型では1日3回食前に、中間型や混合型では1日1回(場合によっては2回)、持効型では1日1回の注射となります。混合型は超速効型(または速効型)と中間型を、いろいろな比率であらかじめ混合した製剤です。
現在では、1日1回持効型(または混合型)を注射することで、本来は基礎的に出ているはずのインスリンを補い、超速効型(または速効型)を食前3回に注射することで、食後の高血糖に対するインスリンを補う「強化インスリン療法」が主流となりつつあります。しかし、1日計4回の注射をしなければならず面倒なため、患者さんの生活環境や病状に応じて、多種多様な注射法が考えられております。
入院にてインスリン投与法が決定し、血糖のコントロールが安定すれば退院となり、その後は外来通院にての治療となります。外来通院での治療は、患者さんのご希望に応じて、入院した病院でも、当院に通われるのでもかまいません。
2型糖尿病
「相対的インスリン不足」か、「インスリン抵抗性」のタイプかは、血液検査をすればわかります。インスリン不足タイプであれば、「インスリン分泌促進薬」という種類のお薬を飲んでいただきます。2型糖尿病では、はじめからインスリンを投与することはありません。まずは、経口薬からはじめるのが常です。インスリン抵抗性タイプであれば、「インスリン抵抗性改善薬」を飲んでいただきます。どちらの種類のお薬も、また2、3の系統に分かれており、どれを選ぶかは患者さんの病状や太り具合、食生活などにより違ってきます。
食後高血糖改善薬とよばれるお薬は、食事の中の炭水化物の吸収を遅らせることで、血糖値が急に上がることを抑えるお薬です。どちらのタイプにも投与可能で、1型糖尿病の方にも使えます。
このように、2型糖尿病に使われる内服薬にも多種類があり、1剤だけで効果が不十分な場合は、2剤、3剤と服用数が増えていくこととなります(インスリン不足タイプの方でインスリン分泌促進薬を飲んでいただいても効果が不十分な場合、インスリン抵抗性改善薬を併用させていただくこともあり得ます)。2種類のお薬を1剤にした「配合錠」も製剤化されております。
また、以前は、2型糖尿病の患者さんへのインスリン注射は、経口薬での血糖コントロールがうまくいかない時だけでしたが、最近では持効型インスリンを1日1回注射し、血液中のインスリンを増やしてあげることで膵臓の負担を減らし、インスリンをつくる力を蘇らせるという治療法も普及しています。当院でも、率先して行っております。インスリン注射と聞くと、どうしても難色を示す方が多いのですが、良好な経過をたどることがほとんどです。コントロールがつけばインスリンを止めることも可能です。2年から3年程度は(インスリン使用を)覚悟していただかねばならないものの、先に述べましたように、インスリン製剤はかなり使いやすくなっております。使っていただいているみなさまは、さほどの不便は感じておられないご様子です。
最近では、インスリンそのものではなく、注射でのインリン分泌促進薬も使われるようになっております。当院では今のところ使用しておりませんが(内服薬や持効型インスリンでほぼ良好な効果が得られているため)、今後必要となる患者さんがいらっしゃれば導入していく所存です。
糖尿病のお薬は、インスリンにせよ経口薬にせよ、この10年余りで格段に進歩しました。患者さんの病状に併せ、いろいろな治療の組み合わせが可能になってきたことは、糖尿病の患者さんを診療させていただく上で、大きな武器となっております。
糖尿病の治療について~食事療法編~
血糖値と食事は、今さら言うまでもなく、切っても切れない関係にあります。食べ過ぎは余分なエネルギー摂取となり、血糖値の上昇を引き起こします。糖尿病の診断が確実になったとしても、よほどの状態でない限り、はじめからお薬を飲んでいただく、ましてやインスリン注射、ということはありません。まずは、食事療法や運動療法による「生活習慣改善」からはじめさせていただきます。
ここでは、食事療法についてを説明させていただきます。
食事療法の適応
軽症レベルや初期の糖尿病では、運動療法とともに重要視され、治療の中心となります。もっとも、お薬やインスリンを投与中の患者さんでは必要ない、というものではありません。いくらお薬やインスリンを使っていても、不適切な食生活では血糖コントロールはうまくいきません。つまり、食事療法はあらゆる糖尿病のタイプ、重症度の方に必要とされるものです。
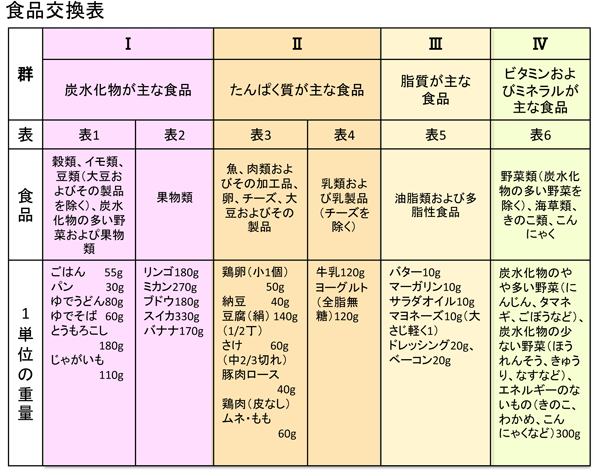
食品交換表
無理に食べなければ血糖値は下がるかもしれませんが、十分なエネルギーを摂取しなければ体調は維持できません。「食べ過ぎ」でも「食べなさ過ぎ」でもなく、「適切に食べる」ことが食事療法の基本となります。しかし、それが中々に難しい。
そこで、「食品交換表」の登場となります。
食品に含まれる栄養素やエネルギー量は、それぞれの食品よって違います。食品交換表は、ふだんよく食べられる一般的な食品から約500種を選び、栄養構成の面から似た食品同士を、7種類に分類しました(6つの表と調味料)。同じ表の中の食品なら、交換(取り替え)可能な範囲を示したものです。
これを使えば、使いたい食品のエネルギー量と重量が簡単にわかり、変化に富んだ献立にすることができます。
※クリックするとPDFが開きます
食品交換表の使い方
交換表では80Calを1単位として、ひとつの基準にしています。たとえば、1日摂取エネルギー目標量を1600 Cal に設定された方の場合、1600÷80=20 となり、1日20単位分の食品が食べられるというように使います。
食品1単位は、たとえば、ごはんは小さめのお茶碗半杯、食パン(6枚切り)は半枚、卵は1個、魚は切り身1枚といった具合です。
ただ、エネルギー量と重量は食品によって異なるため、交換表を用い、食品ごとに1単位は何グラムかを確かめる必要があります。
※Calとは「カロリー」とよび、エネルギーの単位です。食品に含まれるエネルギー量も、運動で消費されるエネルギー量も、全て共通のCalで表示されます。
食事療法で大切なこと
食事療法というと、みなさま往々にして堅苦しく考えがちになられます。当院では、型にはまらない、患者さんの生活に応じた食事療法を目指しております。「食べてはいけない」は、本来の食事療法指導ではありません。「食べてもいい」のです。何を、どれだけ食べていいのか。食べた後に何をすればいいのか。生活の中での「食事」を考えていきましょう。そもそも、「食べる」ことは楽しいことです。食べることで苦しんだり、悩んだりして欲しくありません。それが、(食事療法が)長続きする秘訣と考えます。
多少の細かい計算は必要ですが、いったん慣れてしまえば、それほど難しくはありません。慣れるまでは、当院にてお手伝いさせていただきます。
楽しい食事の時間を過ごしていただくために。
がんばりましょう。
糖質制限食について
糖尿病治療食としての食品交換表は現在も使われています。1日の摂取カロリーを適度に制限し、炭水化物やタンパク質などの栄養素をバランスよく摂るのが基本ですが、数年前より「糖質制限食」という考え方が広まっています。
そもそも血糖値を上げるのは炭水化物(=糖質)。糖質を摂らなければ血糖値も上がらないというのが、糖質制限食の基本的な考え方です。
以下、糖質制限食について当院での説明を紹介します。
まずは、糖質制限食とはどんなものか。
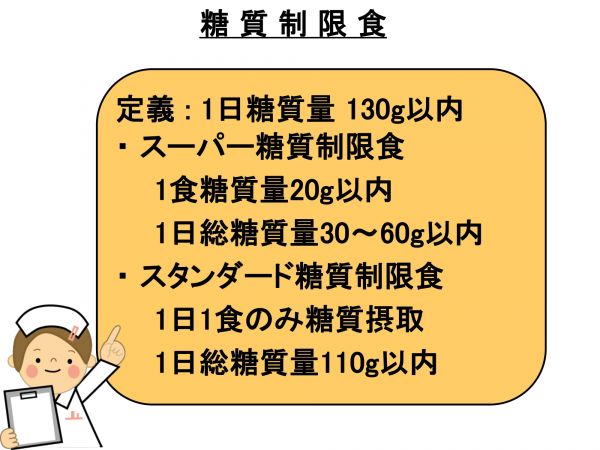
厳密なスーパー糖質制限食では、1日摂取量が60g以内、スタンダードでは110g以内とされています。まず困るのが「糖質60gとか110gがどれほどの量かがわからない」でしょう。糖質食として代表的なのは「ごはん」です。「蕎麦」も「うどん」も「パン」もです。
お米と小麦を食材とした食品は、すべて糖質食です。


イラストのように、ご飯茶碗一杯で糖質は55.1gです。赤飯ですと小豆が入る分、糖質が9g減るのがおもしろい。
ざるそばやラーメンも、一食の糖質量は相当なものです。
普通の食生活を続ける限り、糖質制限食はほぼ不可能と云えるでしょう。
とはいえ、糖質を含まない食材があることも忘れてはいけません。
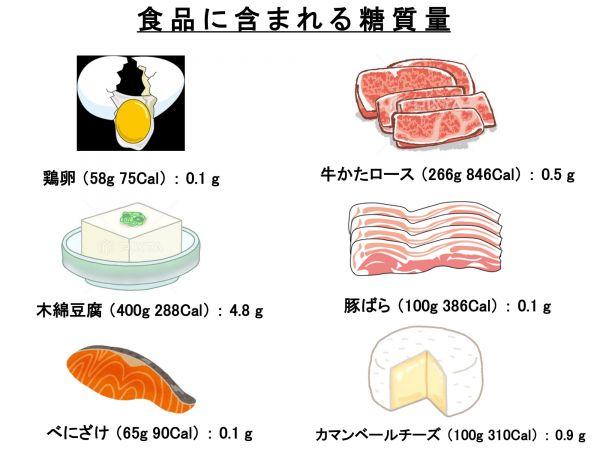
卵やお豆腐は、タンパク質が主体です。糖質は極めて少ない。牛肉や豚肉も、カロリーが高い割に糖質含有量は意外に低いんです。カロリーが高くとも、血糖値を上げずに済みます。
野菜ももちろんです。糖質が低い肉や卵、野菜を中心にした食材を中心とすれば、少なくとも「糖質制限食を試みている」ことになるのではと思います。
糖質制限食については、何を食べるかが大切です。ただまあ、ごはんがダメとは言っても、ごはん大好きなのが日本人です。蕎麦にしても、パンにしても同じでしょう。
糖質を摂るにしても、糖質の吸収を鈍らせることが糖質制限につながるという考え方もあります。
何を食べるかはもっともとして、どんな食べ方をするかもポイントです。ごはんを食べるにしても、食べ方により血糖値上昇を抑えることは可能です。
当院での現在の食事指導が下記です。
糖尿病の方が、楽しい食生活を送れることを願っています。





糖尿病の治療について~運動療法編~
2型糖尿病の患者さんの中には、血中のインスリン濃度を測定させていただくと、異様に高い数値の方がいらっしゃいます。血糖値を下げるホルモンの濃度は高いのに、血糖値も高い。一見すれば、矛盾した現象のように感じられますが、理由があります。
インスリンは、血中のブドウ糖を細胞(主として筋肉)の中に染み込ませる働きを持っています。インスリンがたくさんあっても、その働きが十分に発揮されなければ、ブドウ糖はいつまでも血中に居残ることになってしまいます。結果的に、血糖値が高くなるのです。
これを「インスリン抵抗性」とよびます。
インスリン抵抗性の原因
そもそも、ブドウ糖は細胞活動のエネルギーの源です。細胞を自動車に例えれば、ブドウ糖はガソリンということになります。走らなければ、ガソリンは減りません。細胞も同じことです。筋肉が動かなければ、ブドウ糖が使われることはありません。
「筋肉が動かない→運動しない」。
そういった生活習慣が定着すれば、いくらインスリンがあっても、ブドウ糖が筋肉細胞の中には入りにくい状況となってしまいます。
インスリン抵抗性の原因は、まさしく運動不足なのです。
運動療法の目的
筋肉、特に足や腰の太い筋肉を動かすことによって、ブドウ糖が使われやすくします。そうすることで、インスリン抵抗性を改善することが、運動療法の一番の目的です。
運動で体重を減らそうと考えるのは、基本的には間違いではありません。しかし、それにはかなりの運動量を必要とします。
運動療法の実際
激しい運動よりも、ゆったりした運動を、時間をかけて続ける方が効果があります。歩くこと、軽いジョギング、水泳などです。
1回30分程度、1日1回から2回歩く程度の運動が適切と考えられています。食事との関係では、血糖値が上がる食後1?2時間後の時間帯が望ましいとされています。毎日続けられればいいのですが、無理であれば1日おきでもかまいません。運動療法の効果は、翌日まで続くと云われています。
その他、自転車や体操などがありますが、お好みやその日の気分に応じて、選んで行うのもいいでしょう。
大切なことは、続けることです。
運動療法で注意すること
インスリン注射での治療や、経口薬を服用されている方では、運動中の低血糖に注意する必要があります。特にインスリン注射の方では、食前の運動は避けた方がいいでしょう。
運動によって膝や腰を痛めることもありますので、不安な方は前もってご相談ください。また、ご自分では気づかないうちに、心臓や腎臓の働きに問題がある場合もあります。運動療法の際には、やはりひと声かけていただくのが安心です。病状に応じた、安全で効果的なやり方を、一緒に考えさせていただきたく存じます。
舌下免疫療法
スギ花粉症に対しての、「舌下免疫療法」を行なっております。
効果のほどは、やってみないことにはわかりません。明確な統計根拠があるわけではありませんが、8割の患者さんに有効と云われております。
毎年、3月から5月、6月にかけ、くしゃみ・鼻水・鼻づまりに加え、目のかゆみや涙目などの症状が出て顔がぐしゃぐしゃ、頭の中はぼんやりとし考えがまとまらなくなるなど、大げさな言い方ではあるにしても、人生のどん底に突き落とされたような患者さんがたくさんいらっしゃいます。日本国民の4人に一人がスギ花粉症、とのことです。
花粉症の治療
花粉により引き起こされるアレルギー性鼻炎を「花粉症」とよびます。花粉には春先に飛散するスギやヒノキ、初夏のカモガヤ、秋のブタクサなどがあります。スギに対してアレルギーがある人は、ヒノキに反応することも多いようです。反応する花粉の種類が多いほど、症状も長く続くことになります。
原則としてスギ花粉に対しての舌下免疫療法は、スギ花粉症の方にしか効果がありません。他の花粉に対しては検討段階なのでしょう。現時点では、他、ダニアレルギーに対しての舌下免疫療法があるのみです。
スギ花粉症の治療としてはこれまで、他のアレルギー性鼻炎と同様に、抗ヒスタミン薬と呼ばれる飲み薬を中心として、点鼻薬・点眼薬、ステロイド薬の点鼻薬などが用いられてきました。
これらの治療法は、今後も変わることはないと思います。しかし、抗ヒスタミン薬にしてもステロイド点鼻薬にしても、使っている間のみアレルギー反応を弱めるだけの効果があるに過ぎません。もちろん、反応が弱まるだけで症状がかなり落ちつく方もいらっしゃいます。落ちつくのであれば、シーズン中はお薬を使っていく、それで十分と思います。
最近登場の舌下免疫療法
問題は、これらのお薬でも辛い症状が続く方々です。マスクやメガネ、天気のいい日はなるべく外に出ないようにする、外から帰ったらうがいをする、そのような生活療法を徹底するしか成す術はないということになります。
スギ花粉症で苦しむ方々のための治療、というよりは予防法としての舌下免疫療法が今注目されています。
アレルギーの病気への免疫療法は、実は以前からありました。学生の頃、毎日注射のために病院に通う気管支喘息の患者さんがいらしたのを覚えています。注射の場合は皮下免疫療法とよばれ、これまで一部の医療機関でのみ行われておりましたが、「治療薬を舌の下から投与する」舌下免疫療法が、平成26年より一般の医療機関でも行われるようになりました。
舌下免疫療法のポイント
全ての方に有効というものではないにしても、かなりの方で効果は期待できます。ポイントは下記の点になります。
- スギ花粉の成分を薬として精製し(薬品名:シダトレン)、1日1回舌の下から吸収してもらいます。最初は少量からはじめ、2週間かけゆっくりと増やし、3週目から通常量となります。
- スギ花粉症の補助診断のため、血液検査を行う場合があります。
- 舌下にシダトレン液をたらしてもらい、2分間はじっとそのまま、すぐに飲み込んではいけません。飲み込んだ後の5分間、食べたり飲んだりは控えていただきます。
- はじめの1回目のみ、当院の診察室で行なってもらいます。二日目からは患者さんのご自宅で行なってもらうため、毎日受診していただく必要はありません。はじめは二週に一回、以降は月一回の通院となります。
- スギ花粉の成分を口の中に入れるため、口の中が痒くなったり、喉がイガイガするといった副作用が出ることがあります。症状の程度により対策を考えます。しかし、重い副作用は報告されておりません。
- スギ花粉が飛散する3ヶ月以上前から開始し、スギ花粉のシーズン中も続けます。開始時期は、当地の場合は遅くとも12月初旬でしょうか。
- シーズン中に症状が和らぐ、あるいは消失しても、最低でも5年は続ける必要があります。また、最初のシーズンに症状に変化がなくとも(効果が出ない)、あきらめてはいけません。3年程度は辛抱強く続ける必要があります。効果がすぐに出るとは限りません。徐々に効いてくる場合もあります。
- 続けている間、抗ヒスタミン薬の飲み薬・点眼液・点鼻薬、ステロイドの点鼻薬を使うことには問題ありません。ステロイドの飲み薬・注射薬はシダトレンの効果を弱める怖れが強いため禁止です。
- 治療費は診療費、薬剤費併せて月2,000円?2,500円程度(保険適応3割負担の場合)。
- 受診された最初の日から、いきなりシダトレンを開始するわけではありません。
以上の点をご理解いただいた上で、舌下免疫療法を行わせていただきます。特に、「毎日忘れずに続ける」ことが大切です。
毎年、辛い春を迎えていた方々が、笑顔の春になることを願っています。
はじめるのであれば、10月から11月の秋の頃です。
睡眠時無呼吸症候群(SAS) 検査と治療
睡眠時無呼吸症候群《Sleep Apnea Syndrome : SAS(サス)》は、寝ている間に何度も呼吸が止まる状態(無呼吸)、止まりかける状態(低呼吸)が繰り返される病気のことです。
日本人の推定240万人がSASに罹っていると云われています。十分な睡眠が保てないために昼間の眠気が引き起こされ、居眠り運転などの自動車事故の原因となることは、ご存じの方も多いかもしれません。その他、高血圧や心筋梗塞、糖尿病などの「生活習慣病」を併発することもあると云われています。

SASの主な症状
睡眠が妨げられることにより、以下のような症状がみられます。
■ 昼間の眠気

■ 大きないびき

■ 朝起きた時の頭痛
■「よく眠れたぁ!」という睡眠満足感の欠如
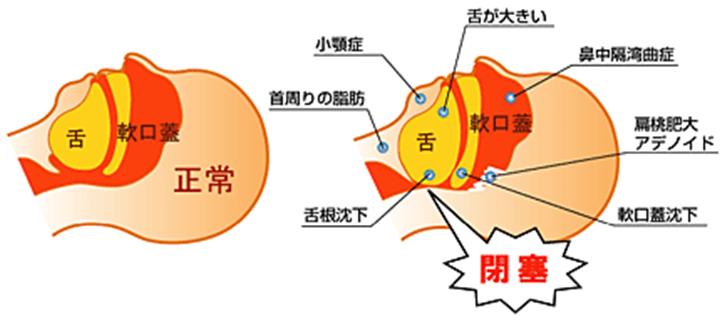
SASの原因としくみ
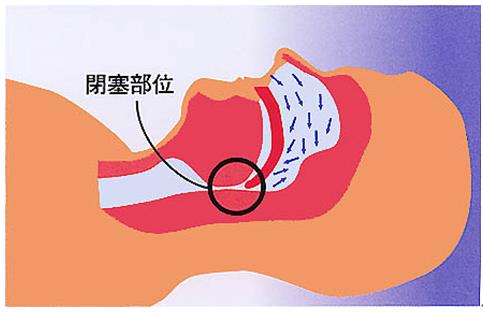
多くの場合、空気の通り道である気道が、完全あるいは部分的に閉塞してしまうことにより起こります。もともと喉元は構造的に狭くなっている上、睡眠中は舌が緩んで背中側に落ち込み(舌根沈下)、よけいに狭くなります。
その状態で肺ががんばって空気を吸い込もうとすると、狭い部分が完全に閉じてしまい、無呼吸や低呼吸が起きることとなります。
SASの診断のための検査
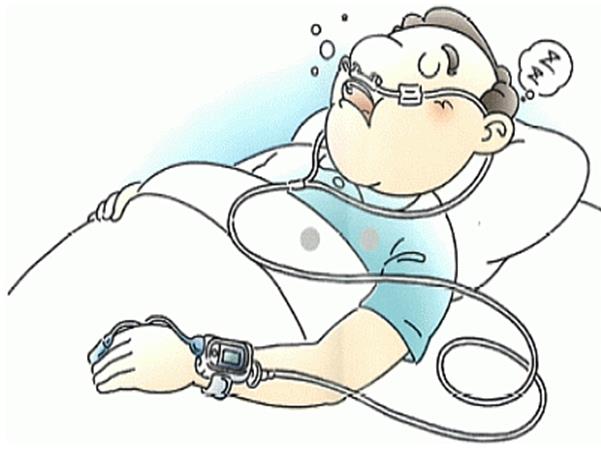
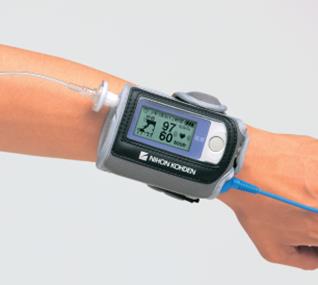
当院ではSDB簡易検査を行い、SASを診断します。
※SDB:Sleep-Disordered Breathing
携帯用睡眠呼吸障害検査装置
SDB簡易検査に用いられる検査装置です。指の爪から血液中の酸素の飽和度を測定するパルスオキシメーターと、呼吸の気流を感知するサーミスタ(温度センサー)などから成っています。
 |
 |
SDB簡易検査結果により、AHIが検出されます。
※AHI:Apnea Hypopnea Index(無呼吸低呼吸指数)
AHIは、睡眠1時間あたりの無呼吸と低呼吸を合わせた回数を示します。
ポリソムノグラフィー(Polysomnography:PSG)
SDB簡易検査より詳しい情報が必要な場合に行います。PSGは当院では行っておりません。施行する際は、設備のある医療機関へ紹介させていただきます。
AHIによるSASの分類
AHIが5未満は正常とされています。5以上の場合SASと診断され、下表の基準で重症度分類が決められています。保険診療では、40以上でCPAP療法(後述)の適応とされています。
| 正常 | 軽症 | 中等症 | 重症 |
| AHI<5 | 5≦AHI<15 | 15≦AHI<30 | 30≦AHI |
CPAP(シーパップ)療法
SASの治療には、生活習慣の改善(運動、禁煙、節酒など)や、外科的治療(口蓋垂軟口蓋咽頭形成術、アデノイド摘出術など)、歯科装具があります。生活習慣の改善はもちろん重要ですが、一般的にはCPAP療法が行われます。
CPAP:Continuous Positive Airway Pressure(持続陽圧呼吸)
SASに対してのCPAP療法の有効性は既に確立されたものとなっています。
アメリカで開発された治療法ですが、日本でも既に20万人以上の方が行っています。年間1~2万人の方が新たに治療をはじめています。
当院でも行なっております。
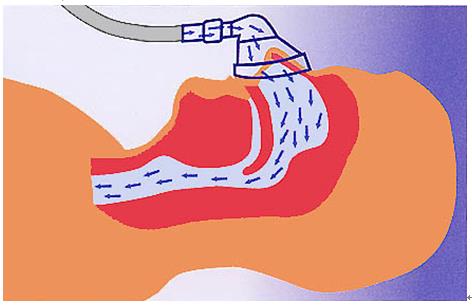
CPAPのしくみ
CPAP装置の本体からエアチューブ・マスクを介して、あらかじめ設定した圧力の空気の流れを気道へ送ります。気道を常に陽圧に保つことにより、気道の閉塞を防ぎ、無呼吸や低呼吸状態を防止します。
マスクは鼻のみ(ネーザルマスク)、鼻と口(フルフェイスマスク)など、お好みに応じて選んでいただくことができます。
| 睡眠時無呼吸状態 | CPAP装着時 |
 |
 |
CPAPの効果

数日で体験できる効果(短期的効果)として
- 無呼吸、低呼吸、いびきの消失
- 睡眠の質の改善(睡眠満足感)
- 昼間の眠気の消失
数瞬間で体験できる効果として(中間的効果)
- 昼間の活動性の増加→体重減少
- 夜間排尿の減少
数ヶ月で体験できる効果として(長期的効果)
- 高血圧の改善
- 合併症(糖尿病、心筋梗塞など)の予防
CPAPの副作用
困った副作用は特にありません。マスクによる皮膚のかぶれ、マスク周りへの空気の漏れによる不快感、口の中の乾燥などがあり得るところですが、起きたら起きたで、起きた時に対策を考えます。
SASに関する診療費について
保険診療での、SDB簡易検査費、CPAPに要する診療費(1ヶ月ごと)は下記の通りです。3割負担、初診の場合として計算しています。
CPAPを継続した場合は、初診日の翌月から初診料の代わりに再診料(220円)がCPAP費用に加算されます。
SDB簡易検査
初診料:850円
検査料:2,700円 計3,550円
CPAP診療費
初診料:850円
CPAP費用:4,350円 計5,200円
さあ、はじめましょう!
これまで、いびきがうるさいとご家族に言われ続けてきたあなた、昼間なんとなく眠くなっていたあなた、朝起きた時に「よく寝たなあ!」と感じたことがないあなた。
もしかしたら、そんなあなたはSASかもしれません。
より良き人生は、より良き睡眠からもたらされます。
まずはSDB簡易検査を受けてみることをお勧めします。